抗菌薬を自信を持って選べますか?
初期研修医になり最も困ることの1つが抗菌薬の選び方ではないでしょうか。。
僕も研修医始まってからどうやって「抗菌薬選べばいいんだ−!?」ってなったの覚えています。
僕は感染症専門医ではありませんが、総合診療医としてCommonな感染症は治療していますし、研修医たちに感染症の基本を教えてきました。そんな経験から医学生・初期研修医が抗菌薬を勉強するときの考え方やおすすめの参考書などを紹介していきたいと思います。
こんな覚え方は絶対ダメ
- 肺炎→セフトリアキソン
- 虫垂炎→アンピシリンスルバクタム
- 尿路感染→クラビット
このような覚え方の何がダメなのか説明できますか?
説明できる人は、感染症の考え方が分かっているのでこの記事を読まなくてもいいです。
「なんでダメなの?」って思った人は是非最後まで読んでください。
感染症と抗菌薬治療は1対1対応ではない
これが1番大事なポイントです。
おそらく多くの医学生や研修医は、病気に対して治療を1対1対応を覚えているのではないでしょうか?
例えば、「アナフィラキシーならエピネフリン筋注!」みたいな感じで。
多くの病気に関してはこの覚え方でも大丈夫ですし、恐らくこの方法のほうが即戦力がつくのでいいかもしれません。
しかし感染症はこのやり方だとうまくいかないのです。
感染症は、トライアングルで考える
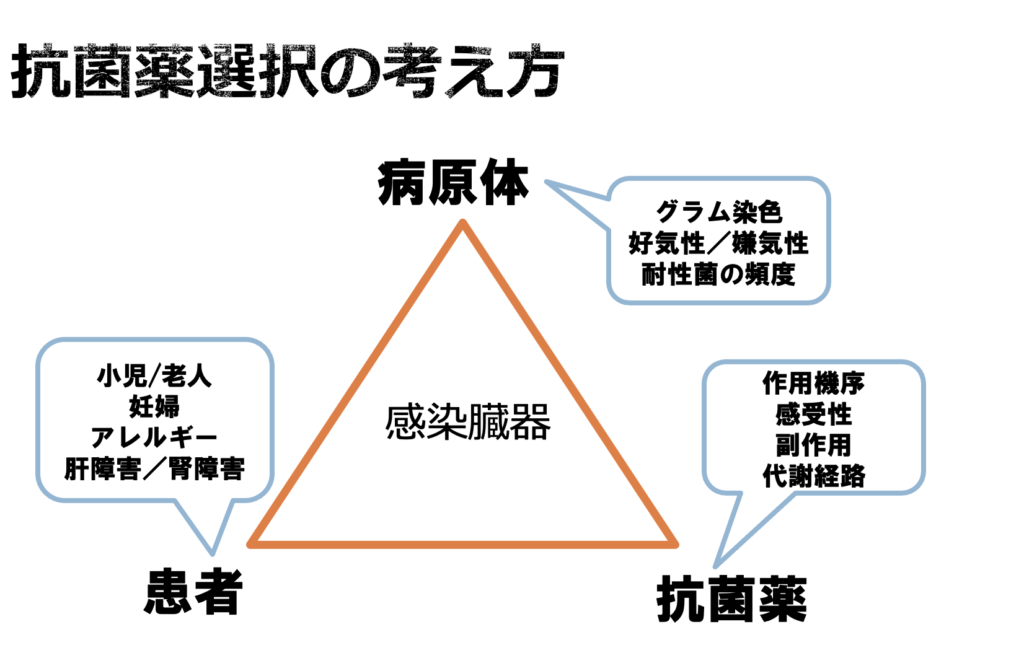
これは僕のオリジナルではなんでもないですし、よく感染症の本には書いてあります。トライアングルの要素の書き方はいろんなバリエ−ションがあると思います。
このトライアングルをどのように使うのかを肺炎を例に考えていきたいと思います。
肺炎の場合
肺炎をトライアングルモデルで考えてみましょう。
感染臓器
そもそも感染症は、「〇〇〇〇炎」という病名がおおく「感染臓器+炎」という名前になっています。肺炎であらば文字通り肺の感染症であり、蜂窩織炎は皮下組織の脂肪組織の感染症です。
まずは感染臓器を特定するのが大事です。そもそも感染症の患者さんは熱があったり、どこかに痛みがあったりして来院します。その際に問診や全身を診察してその臓器に炎症がおきているかを特定します。
咳嗽や喀痰など呼吸器症状があれば、呼吸器感染症を考えるわけです。その中でも肺の聴診でラ音があったり、呼吸困難などがあれば肺炎を疑うわけです。
問診・診察の結果、肺と感染臓器を同定したらトライアングルの3つの頂点を考えていきます。
病原体
肺に感染を起こす病原体はなにがあるでしょうか?
最初に思い浮かぶのは肺炎球菌でしょうか?
一応市中肺炎であれば、よくある起炎菌6種類をまとめてBIG6なんて呼んだりします。
このように臓器ごとに感染を起こしやすい菌が決まっているのです。同じ肺炎でも想定する起炎菌が異なれば、使う抗菌薬も変わってきます。
だから「肺炎」で思考を止めずに、肺炎のよくある起炎菌のうちどれだろう?と考えるのが大事です。
起炎菌を同定するのに「グラム染色」は非常に強力なツールです。
学生には、「初期研修医がグラム染色を自分でしている研修病院を選びなさい」と伝えています。
大学病院ではグラム染色のアクセスが悪くてなかなか出来ませんが、バイト先では今でも自分でグラム染色やっています。
また、次で述べる患者の要素によって想定すべき病原体が変わってくることにも注意が必要です。
患者
患者によって想定すべき病原菌が変わったり、選ぶべき抗菌薬が変わってきます。
例えば、元気な若い人の肺炎であれば市中肺炎のCommonなBIG6を想定すればよいと思います。
しかしながらHIV/AIDS患者であればどうでしょうか?
HIV感染症のコントロール状態にもよりますが、CD4カウント数によってはニューモシスチス肺炎(PCP)やサイトメガロウイルス肺炎、結核なども考慮しなければいけません。HIV/AIDS患者でも1番多いのは細菌性肺炎であるので、細菌性肺炎を忘れていいわけではありませんが、いわゆる日和見感染症も考えなければいけません。
他にもCOPD患者であれば、Haemophilus influenzaeが多かったり、緑膿菌を考えなきゃいけなかったりします。
あるいは、患者が外来患者なのか入院患者なのかによっても想定すべき起炎菌が異なります。入院患者であれば、いわゆる薬剤耐性菌の確率が上がります。肺炎であれば、院内肺炎や人工呼吸器関連肺炎であれば、緑膿菌を始めとする薬剤耐性菌を考えなければいけません。
ちなみに院内感染で問題となるグラム陰性桿菌の薬剤耐性菌をSPACEと語呂合わせで覚えておくといいです。
これらのSPACEが想定される場合は、第4世代セフェムやピペラシリンタゾバクタム、カルバペネムなど広域抗菌薬を投与せざるをえなくなります。そのため、患者の免疫状態や入院患者かどうか、最近3ヶ月以内に抗菌薬を投与されていないかという情報が非常に重要になってきます。
抗菌薬
感染臓器、患者の状態から推定される起炎菌を考えてはじめて抗菌薬を選択することが出来ます。
例えば、65歳の特に既往のない患者の肺炎で、グラム染色から肺炎球菌が起炎菌として推定されました。
すると今回は、肺炎球菌を狙って抗菌薬を選択すればいいわけです。肺炎球菌であればペニシリン系抗菌薬がよくききますし、スペクトラムも狭いのでペニシリン系から選択したいわけです。
もちろん第三世代セフェムであるセフトリアキソンでも肺炎球菌に効果があるので、「肺炎→セフトリアキソン」でもいいじゃないかと思う人もいるかも知れません。
抗菌薬はなるべくNarrowに
ここで大事なのは
一度使った抗菌薬は耐性をとられると思え
ということだと思います。
もちろん現実的には1回使っただけで耐性菌が出現するとは限りませんが、抗菌薬を使うと患者の体内には耐性菌が選択されて残ります。次に感染を起こす場合には、耐性菌が起炎菌となる可能性が高まるわけです。だから、抗菌薬を使うときはなるべくスペクトラムが狭いものを選ぶべきなのです。
Narrow is Beautiful.
と言われるのはこういう理由からです。
さて、話を肺炎球菌性肺炎の65歳男性に戻します。ペニシリン系抗菌薬の中で何を選んだらいいでしょうか?
抗菌薬アレルギー
ここで、再度「患者」要素が大事になってきます。
患者さんがペニシリンアレルギーがあれば、ペニシリン系抗菌薬は使えなくなってしまいます。アレルギー情報は非常に重要です。何と何が交差するから使えないといった知識も大事です。また、抗菌薬のアレルギー情報は、今後の抗菌薬選択に非常に重要な情報なのでカルテに詳細に記載しておくのと、患者さん自身にも紙に書いて渡しておきましょう。お薬手帳などに書いておくのもいいと思います。
代謝経路と投与量調節
患者の要素はアレルギー情報だけでいいでしょうか?
腎機能や肝機能も重要な指標です。抗菌薬を含めて薬は腎代謝か肝代謝です。腎機能が低下している患者では、抗菌薬の投与量を調整しなければいけません。投与量の調整方法は、SanfordやUptodateなどを参照するといいと思います。抗菌薬の投与量調節の際の腎機能の推定には、Cockroftの式を使います。
内服か点滴か
抗菌薬を選ぶ最後のポイントは投与経路です。基本的には内服か静注かの2択です。そこで大事になってくるのがバイオアベイラビリティと基本投与量です。バイオアベイラビリティは、飲んだ抗菌薬がどれくらい血中に移行するかという指標です。このバイオアベイラビリティが低い抗菌薬は飲んでも血中にあまり移行しないので、内服では治療失敗の恐れがあります。バイオアベイラビリティの低い抗菌薬として有名なのが第3世代セフェム(フロモックスなど)で、吸収されずに便として排泄されるからDU(だいたいうんこ)と揶揄されています。
バイオアベイラビリティが高い抗菌薬の代表がニューキノロン系やマクロライド系です。ペニシリン系や第1世代セフェムもバイオアベイラビリティが90%近いので内服でも戦えます。しかしここで大事なのが基本的な投与量です。ニューキノロンやマクロライドは、点滴でも内服でも投与量はほぼ同じです。例えばマクロライド系の代表アジスロマイシン(ジスロマック®)は、内服でも静注でも500mg/dayなので、内服も点滴でも同等の効果が期待出来ます。
一方でペニシリン系やセフェム系では、点滴に比べて内服の投与量が圧倒的に少ないという問題があります。例えば第1世代セフェムである内服のセファレキシンと点滴のセファゾリンを比べてみると、内服は500mg1日4回=2g/dayであるのに対して、点滴では2g1日3回=6g/dayと3倍の差があります。そのため、ペニシリン系やセフェム系ではいくらバイオアベイラビリティが高くても内服では投与量が足りずに治療に失敗する場合があります。もちろん軽症であればペニシリン系やセフェム系の抗菌薬の内服で充分に治療はできますが、重症の場合や入院患者の治療を内服にスイッチする場合には注意が必要です。
内服治療で治療がうまくいかなかった場合、ペニシリンやセフェム系であれば投与量不足、マクロライドやキノロンなどではスペクトラムが当たっていないということを考えなければいけません。
まとめると
ひとことに肺炎と行ってもどんな人が肺炎になったかということによって、選ぶべき抗菌薬が違うということです。
このトライアングルモデルは、3つの要素をバラバラに考えるのではないし、3つを順番にかんがえるわけではなく、それぞれがお互いに影響し合うのでトライアングルモデルなのです。
患者背景によって考慮すべき起炎菌が変わるし、起炎菌や患者背景によって選ぶべき抗菌薬が変わるのです。
だから感染症は病名と抗菌薬の1対1対応ではうまくいかないのです。
医学生・初期研修医がまず勉強すべきこと
いきなりこのトライアングルをマスターするのは難しいです。
まずは、抗菌薬とスペクトラムの対応表を頭の中に入れることがだいじだと思います。
例えば
セフトリアキソン→グラム陽性球菌、グラム陰性桿菌に効くけど、SPACEや嫌気性菌には効かない
という抗菌薬→効く菌ということを覚えるのと同時に、
嫌気性菌に効くのは、アンピシリンスルバクタム、ピペラシリンタゾバクタム、セフメタゾール、メロペネム、メトロニダゾール…
というように、菌→抗菌薬の方向でも想起できるのが大事です。
すなわち、抗菌薬と起炎菌の対応表を頭の中で書くことができるかということが大事です。
僕が初期研修医にいつもやってもらっている暗記シートを共有しておきます。
あとは、病院によって抗菌薬の感受性率は異なるので、病院のアンチバイオグラムを確認するのも大事です。
抗菌薬を学ぶためのおすすめの参考書
抗菌薬の考え方,使い方 ver.4 魔弾よ、ふたたび…
この本はかの有名な神戸大学の岩田先生の著書でとてもわかり易く抗菌薬について網羅的に書いてあります。一度通読すると各抗菌薬の種類の特徴が頭の中が整理されます。一度は通読することをおすすめします。
トライアングルモデルで身につける感染症診療の考え「型」
この本は僕のお師匠の1人でもある佐田竜一先生の本です。まさに今回解説したトライアングルモデルを解説しています。Common感染症を例にトライアングルモデルを使って解説しているので、トライアングルモデルがまだしっくり来ていない人にはこの本を一度読むことをおすすめします。
マップで分かる抗菌薬ポケットブック
こちらの本も僕のお師匠の1人の藤田浩二先生の著書です。この本は、グラム染色の結果から抗菌薬をどのように考えて選べばいいのか書いてあります。上で書いたような抗菌薬→起炎菌という方向とグラム染色結果→抗菌薬という考え方を整理するのに役立ちます。サイズも小さいので、ポケットに入れておくといいでしょう。
レジデントのための感染症診療マニュアル 第3版
青木眞先生の書かれた感染症マニュアルです。通称”青木本”と呼ばれ、この本1冊で感染症の疑問は大体解決します。診断方法から抗菌薬選択、治療期間などが各臓器別の感染症に関して網羅されています。辞典なみのサイズなので、通読するよりはその都度辞書のように調べる使い方がいいです。デスクに1冊置いておきたい本です。
Sanford感染症治療ガイド
感染症をやる上でサンフォードは外せません。僕は初期研修医の頃は、サンフォードを持ち歩いて抗菌薬を処方するたびに種類や腎機能調節を調べてました。この本は、通読ではなくて抗菌薬を出そうと思ったときに感染症ごとの第一選択薬を調べたり、腎機能調節に応じた投与量を調べるのに使えます。
今はモバイルアプリ版もあるので、そちらを使っています毎年更新でお金がかかるのですが、どうしても必要なので使っています。
腎機能調節だけであれば、Uptodateで代用できるかもしれませんが、さっと抗菌薬の選択肢を調べるのにはサンフォードが1番使いやすいかなと思っています。








コメント